Беседа об остром панкреатите
Вчера мы начали разговор об обострении хронического панкреатита и проявлениях нарушений при этих обострениях. Сегодня я хочу продолжить этот разговор и обсудить еще некоторое вопросы, касающиеся обострений, терапии и других особенностей.
Нарушения организма.
Врачи отмечают у пациентов с панкреатитами особенности нервно-психических нарушений, типичных именно для хронической формы данного заболевания и его обострений. Люди в этом состоянии тревожны, у них бывают приступы раздражения, чрезмерного возбуждения и нарушается сон. Родственники отмечают постоянные депрессии у больного. Но почему это происходит? Врачи связывают это с проявлением интоксикации: в результате избыточно формирующихся в железе ферментов они попадают в кровь, нарушают работу нервной системы и приводят к патологии нервных клеток, а в следствии этого к нарушению нервных функций. Плюс к этому, постоянные боли в животе при приступах или при непрерывно-рецидивирующем течении болезни делают человека нервным и раздражительным.
Иногда симптомы со стороны тела не столь сильны – болевые приступы легко поддаются терапии обезболивающими и спазмолитиками, расстройства со стороны кишечника незначительные, есть только неврологическая незначительная патология – проблемы с настроением и общением. Такая ситуация приводит к тому, что люди длительно занимаются самолечением, не посещают врача и приводят к тяжелым необратимым изменениям со стороны поджелудочной железы. Нужно помнить, длительно не леченный хронический панкреатит в некоторых случаях может перерасти в рак поджелудочной железы, а это очень опасное, мучительное заболевание с неблагоприятным исходом.
Если вы нашли у себя симптомы?
Многие страдают от мнительности и мании выискивания у себя заболеваний. Поэтому, читая статьи по медицине, люди упорно выискивают у себя патологии, в том числе и обнаруживая у себя проявления хронического панкреатита. Первым делом сходите к врачу и сдайте анализы, но стоит помнить, в первые пару лет при начальных изменениях в поджелудочной железе отклонений в анализах и данных УЗИ и других исследований может и не быть. Но это не значит, что с железой все в порядке.
Опытный гастроэнтеролог заподозрит нарушения по анализу крови. Если панкреатит обострился, в крови могут повышаться уровень лейкоцитов (воспалительная реакция) и скорость оседания эритроцитов (изменение белкового состава крови). Также в крови и в моче повышается уровень специфического вещества – амилазы, она резко изменяется по концентрации, даже если нет болевых приступов, и врач по ее уровню видит степень поражения органа и может выстроить лечение.
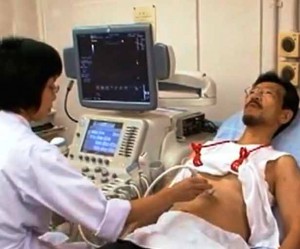
Если вы жалуетесь на боли и есть симптомы, похожие на панкреатит, вам стоит пройти ультразвуковое исследование поджелудочной железы или ее отдельных частей (тело, хвост или головка). При болезни контуры железы меняются, они неровные и плотность (эхогенность) ткани изменяется. Врач визуально видит изменения в ткани железы, опухоли, кисты, гнойные полости и камушки в протоках. Если же вы подозреваете обострение хронического процесса, иногда могут потребоваться и томографические исследования — это дает понятие о размерах железы, об очагах болезни и камнях внутри протоков. Есть и еще одно очень полезное при панкреатите исследование – денсистометрия, определение плотности различных участков ткани. При сочетании панкреатита с поражением желчного и печени могут понадобиться дополнительные обследования – рентгенография с контрастом и т.д.
Если у вас хронический панкреатит в стадии обострения.
Если диагноз подтвердился – могут быть два варианта: стационарное лечение в случае первичного и сильного обострения, особенно с лихорадкой и сильными болями. Тогда от госпитализации отказываться не стоит, в стационаре вам купируют болевой синдром при помощи уколов «Баралгина», «Но-шпы» или «Папаверина». Если же боли сильные, мучительные, могут понадобиться «Промедол» или «Трамадол». Иногда при сильных болях внутривенно вводят «Даларгин», он помогает в лечении обострений. Если от боли возникают нарушения в работе сердца и страдает тонус сосудов – применяют уколы камфары, кофеин или кордиамин, чтобы поддержать давление не допустить болевого шока.
Железу, если произошло обострение, нужно максимально разгрузить от работы, назначая ферментно-замещающие препараты – «Трасилол» или «Контрикал гордокс», но назначать их нужно аккуратно и строго дозировано. Для облегчения пищеварения назначают ферменты в капсулах или таблетках – «Дигестал» и «Фестал», «Мезим-форте», «Креон» или «Панзинорм». Если нарушается микрофлора – применяют биопрепараты, желчегонные средства и седативную терапию. Препараты для корректировки нервной системы просто необходимы в этой ситуации, больные нервничают, испытывают стресс и тревогу, раздражительны. Могут понадобиться транквилизаторы по типу «Грандаксина» или «Фенозепама», но при учете того что печень здорова. Может помочь психотерапия.
Как пить и есть при обострении.
Если вы почувствовали боли в животе и проявились первые признаки нездоровья, сразу же стоит разгрузить железу и поголодать пару дней, при этом пребывая в постели и создав для себя полный покой в плане физическом и психологическом. Можно пить минеральную воду без газа или травяной чай, отвар шиповника. Пить нужно много, и порой такое голодание-загрузка помогает прекратить обострение. Постепенно нужно будет начать кушать мелкими порциями и только диетическую пищу. Чем более педантичны вы будете в еде, тем меньше шансов встретиться с обострениями. Многие больные, наученные неоднократными обострениями, быстро учатся правильно питаться и вести правильный образ жизни, что позволяет им зайти в стойкую ремиссию и более не переживать приступов.
Реабилитация и долечивание.
По мере стихания обострения постепенно отменяются препараты для лечения за исключением ферментов – они принимаются длительно. Показан курс физиопроцедур – помогает индуктометрия, микроволновая терапия СВЧ, магнитная терапия. При болевом синдроме назначают электрофорез с новокаином на проекцию железы. Отлично помогает лечебная физкультура со специальной гимнастикой. Прежде всего, нужно научить таких больных брюшному дыханию, чтобы усиливалось кровообращение органов брюшной полости: можно делать легкий массаж грудного отдела в области позвоночника или массаж брюшной стенки.
По мере того, как симптомы затухают, для дальнейшего лечения и восстановления необходимо отправляться в санаторий – там успешно начатое лечение продолжают. Особенно подходят для панкреатита курорты с питьевой минеральной водой «Ессентуки» или «Боржоми», а также с грязелечением – Трускавец или Железноводск. В дальнейшем пациенты с панкреатитом наблюдаются в течение пяти лет у гастроэнтеролога, и могут быть сняты с учета только, если все это время не были ни единого обострения.
Опасное осложнение!
Самым опасным из осложнений панкреатита становится панкреонекроз – отмирание тканей поджелудочной железы с расплавлением ферментами окружающих тканей в брюшной полости. Этот процесс опасен не только для здоровья, но и для жизни человека, так как это сильнейшая боль, ферментный перитонит и очень тяжелое, шоковое состояние. Происходит это из-за самопереваривания тканей сначала железы, а потом и других тканей активными ферментами, которые из-за воспаления или травмы активизировались не внутри кишки.
Другим опасным осложнением является абсцесс поджелудочной железы с формированием обширной гнойной полости, которая может прорваться в область внутренних органов – живота или забрюшинного пространства. Это может также привести к перитониту и развитию кровотечений, свищей в области кишечника, а может развиться даже сепсис – общая инфекция организма.
Панкреатит беременных.
Сегодня это явление стало далеко не редким явлением, так как изменился возраст будущих мам, и стало больше женщин с хроническими патологиями и нарушением питания. Кроме того, сам процесс беременности из-за перестроения кровообращения предрасполагает к развитию панкреатита, органы тела испытывают повышенные нагрузки, ткани брюшной полости сдавливаются и оттесняются маткой, усиливается кровенаполнение тканей, в том числе железы, что может дать отек тканей с нарушением отекания секрета с ферментами. Все это может привести к обратному забросу активного сока в протоки поджелудочной железы и воспалению. У беременных также могут образовываться камушки протоков, нарушается гормональный и метаболический обмен с нарушением обмена жиров.
Боли в животе при беременности – не самое приятное явление, но прерывание беременности при остром или обострении хронического панкреатита не показано. Женщину госпитализируют и ведут консервативно, применяя все возможные методы лечения. Только в крайних ситуациях могут прибегать к экстренному родоразрешению, если сроки беременности позволяют, но преимущественно пытаются активно лечить маму.
Всегда стоит помнить, что панкреатит – это очень коварное заболевание, относиться к нему несерьезно – опасно для жизни и здоровья. Поэтому, всегда обращайтесь к врачу при первых же звоночках!
Хронический панкреатит — болезнь цивилизации
Как лечить хронический панкреатит?
Источник
Панкреатит представляет собой деструктивно-воспалительное поражение паренхимы и окружающих тканей поджелудочной железы. Это одно из тяжелейших заболеваний органов брюшной полости. Острый панкреатит входит в тройку ургентных (неотложных) хирургических заболеваний, наряду с острым аппендицитом и холециститом. Кроме этого заболевание является рекордсменом по числу возможных тяжелых осложнений. Все вышеперечисленное обусловлено анатомическими особенностями расположения поджелудочной железы, вызывающими затруднение клинического обследования и диагностики заболевания. Поджелудочная железа вырабатывает пищеварительные ферменты, которые через проток вбрасываются в кишечник. Панкреатит — это воспаление поджелудочной железы, при котором данный проток закупоривается. Получается так, что человек принимает пищу, она попадает в желудок, из желудка в кишечник, мозг даёт команду поджелудочной железе вырабатывать пищеварительные ферменты, она их вырабатывает, но они не могут покинуть пределы железы по причине закупорки выводящего протока, и начинают переваривать поджелудочную железу изнутри, человек чувствует боль и бежит к врачу.
Этиологические (причинные) факторы заболевания
https://youtube.com/watch?v=CyUy4NVM1RI
Панкреатит является полиэтиологическим заболеванием. Основными причинами его возникновения могут быть патологические процессы в органах, связанных анатомически и физиологически с поджелудочной железой (желудок, желчевыводящая система, двенадцатиперстная кишка, магистральные сосуды — чревный ствол и его ветви), алкоголизм, неправильное питание, а также воздействие фармакологических препаратов и химических веществ.
Основными причинами развития острого панкреатита являются:
- желчекаменная болезнь;
- алкоголизм.
Кроме этого причинами могут быть:
- действие лекарственных препаратов (тетрациклины, циклоспорины, кортикостеройды, ингибиторы АПФ и другие);
- травмы брюшной полости;
- нарушение липидного обмена;
- гиперкальциемия;
- наследственность;
- разделение поджелудочной железы;
- вирусные заболевания (цитомегаловирусная инфекция, вирусы гепатита);
- СПИД;
- беременность.
Классификация панкреатита
По характеру и продолжительности воспалительного процесса различают острый и хронический панкреатит.
В свою очередь острый панкреатит подразделяется на:
- отечный (интрестициальный) острый панкреатит;
- реактивный панкреатит;
- стерильный острый панкреатит,
который в свою очередь по локализации воспаления делитcя на:
- головчатый;
- хвостовой,
- смешанный.
По распространенности панкреатит бывает:
- мелкоочаговый;
- крупноочаговый;
- и субтотальный.
По форме некротического поражения панкреатит делится на:
- жировой;
- геморрагический;
- смешанный;
- инфекционный.
Хронический панкреатит делится по этиологической причине на:
- алкогольный;
- калькулезный;
- наследственный;
- лекарственный;
- идиопатический (неизвестной этиологии).
По морфологическим признакам выделяют:
- обструктивный;
- гнойный;
- кальцифицирующий;
- инфильтративно-воспалительный;
- фиброзно-склеротический хронический панкреатит.
Клинические проявления
Основными клиническими синдромами панкреатита являются:
- болевой;
- диспепсический;
- синдром сосудистых нарушений;
- синдром токсемии;
- синдром органной недостаточности.
Причем последние три синдрома появляются при развитии деструктивного панкреатита.
Боль обычно возникает через несколько часов после обильного приема жирной пищи или алкоголя и носит интенсивный характер, основная локализация боли это эпигастральная область и левое подреберье, боль может отдавать в поясницу и в область левой лопатки.
Болевой синдром обычно идет в ногу с диспепсическими расстройствами, тошнотой и рвотой. Рвота чаще всего многократная, не приносящая облегчения.
Синдром сосудистых нарушений сводится к гемодинамическим расстройствам, гипотонии (снижению артериального давления) и тахикардии. Также могут появляться локальные нарушения микроциркуляции, выражающиеся в появлении фиолетовых пятен на лице и коже туловища.
Синдром токсемии обычно появляется на 2-3 сутки от начала заболевания и характеризуется симптомами общей интоксикации организма: бледность, слабость, вялость, повышение температуры. Вследом за токсемией развивается органная недостаточность, вначале развивается токсическое поражение почек и печени, в тяжелых случаях развивается недостаточность легочной системы, ЦНС, эндокринной и сердечно-сосудистой систем.
Диагностирование панкреатита
Для диагностики панкреатита применяются инструментальные и лабораторные методы. К инструментальным методам относится: ультразвуковое исследование, КТ (компьютерная томография), магнитно-компьютерная томография (МРТ). Очень информативными в постановке диагноза являются лабораторные исследования, а именно определение амилазы, липазы, трипсиноген-активированного пептида в крови, а также определение диастазы и трипсиногена-2 в моче. Значения вышеуказанных ферментов длительное время остаются увеличенными.
Осложнения
Различают ранние и поздние осложнения панкреатита. К ранним осложнениям относятся:
- желтуха, механического генеза;
- портальная гипертензия;
- кишечные кровотечения;
- псевдокисты и ретенционные кисты.
К поздним осложнениям относятся:
- стеаторея (жир в кале);
- дуоденальный стеноз;
- энцефалопатия;
- анемия;
- локальные инфекции;
- остеомаляция.
Диетическое питание при панкреатите
Диетическое питание при остром панкреатите и обострении хронического, направлено на ограничение приема пищи через рот, отменяется даже прием щелочной воды. Пациенты в течение 2-5 дней находятся на парентеральном питании. Затем постепенно начинают вводить продукты, соблюдая принципы механического и химического щажения. Рацион питания с течением времени расширяется и постепенно увеличивается объем вводимой пищи и ее калорийность. Пероральное питание начинают с небольших доз жидкой пищи (слизистых супов, овощных пюре, слизистых каш). Назначают дробный режим питания, пища готовится исключительно на пару или в результате варки. Запрещается прием продуктов питания вызывающих метеоризм, также острые, жирные, жареные, пряные, консервированные продукты, а также прием газированных и кофеинсодержащих напитков.
Лечение панкреатита
Лечение панкреатита включает в себя назначение консервативных и хирургических методов. При остром реактивном панкреатите, сопровождающимся симптомами раздражения брюшины и симптомами «острого живота» назначается экстренная хирургическая операция. При плановой госпитализации проводится курс консервативной терапии, направленной на коррекцию ферментативной недостаточности, купирование болевого синдрома, а при отечной форме панкреатита и инфицированном панкреонекрозе проводится антибактериальная терапия.
При проведении консервативной терапии назначаются следующие группы препаратов:
- антибиотики (широкого спектра действия);
- блокаторы протонной помпы;
- блокаторы Н2 гистамина;
- антацидные препараты;
- ненаркотические анальгетики;
- спазмолитики;
- нейролептики.
Сопутствующие заболевания
Чаще всего панкреатит идет рука об руку с некоторыми воспалительными процессами близлежащих органов, такими как гастрит (особенно Helicobacter ассоциированным), дуоденит, язвенная болезнь желудка и двенадцатиперстной кишки, холецистит, кроме этого при панкреатите может развиться панкреатический диабет.
Последствия панкреатита
Для панкреатита характерно абортивное течение, то есть самостоятельное разрешение и полная инволюция воспалительных процессов, что может приводить к улучшению состояния и полному выздоровлению. Это характерно для отечной формы заболевания. Примерно в 20 % случаев происходит генерализация процесса, при этом деструктивные изменения в поджелудочной железе начинают носить злокачественный характер. Развитие полиорганной недостаточности может привести к неизбежности летального исхода.
 Для начала медицинской сестре следует уведомить пациента о том, что данное заболевание несет значительную угрозу для его здоровья. Так, больному необходимо объяснить, что острый панкреатит чреват серьезными осложнениями, и обозначить, какие меры профилактики следует предпринять для того, чтобы обезопасить себя от повторных обострений болезни.
Для начала медицинской сестре следует уведомить пациента о том, что данное заболевание несет значительную угрозу для его здоровья. Так, больному необходимо объяснить, что острый панкреатит чреват серьезными осложнениями, и обозначить, какие меры профилактики следует предпринять для того, чтобы обезопасить себя от повторных обострений болезни.
При необходимости, в сестринский процесс входит обеспечение пациента комплектом соответствующей научно-популярной литературы, в которой описывается заболевание.
Сестринский уход при остром панкреатите
В сестринский процесс входит ограничение пациента в пище (особенно, если диагностируются сильные болезненные ощущения). Они объясняют, какие обезболивающие лекарственные препараты необходимо принимать, и в каком количестве это стоит делать. Персонал осуществляет регулярный уход и контроль того, чтобы пациент своевременно пил таблетки и принимал инъекции.
 В связи с тем, что больные должны придерживаться жесткой диеты, в сестринский процесс при остром панкреатите входит взвешивание пациентов дважды в неделю, чтобы следить за возможной потерей ими веса.
В связи с тем, что больные должны придерживаться жесткой диеты, в сестринский процесс при остром панкреатите входит взвешивание пациентов дважды в неделю, чтобы следить за возможной потерей ими веса.
Если из-за ограничений в питании больные испытывают общую слабость, то младший медицинский персонал обязан:
- оказывать поддержку пациенту при перемещении;
- сопровождать на процедурах;
- осуществлять уход за больными и поддержание личной гигиены.
Сестринские вмешательства при остром панкреатите
Если пациент отказывается от приема воды и пищи (они могут вызывать у него рвоту либо тошноту), персонал обязан объяснить больному необходимость подобных действий.
Персонал должен провести разъяснительную беседу родственникам, рассказать, что можно и чего нельзя употреблять больным острым панкреатитом, в процессе лечения отслеживать их передачи.
Младший медперсонал обеспечивают употребление больными полужидкой и мягкой пищи, которая делится на маленькие порции. Также персонал отслеживает, чтобы пациент выпивал за сутки не менее двух литров жидкости (это может быть молоко, минеральная вода без газа и другие напитки).
 Поскольку у больных острым панкреатитом всегда есть значительный риск того, что возникнет аспирация рвотными массами, они всегда должны обеспечиваться средствами экстренной связи с персоналом.
Поскольку у больных острым панкреатитом всегда есть значительный риск того, что возникнет аспирация рвотными массами, они всегда должны обеспечиваться средствами экстренной связи с персоналом.
Персонал размещают специальные емкости для рвотных масс, салфетки и тару с водой возле койки пациента.
В сестринский процесс также входит вмешательство при остром панкреатите при рвоте; они должны обеспечить пациента прописанными врачом противорвотными средствами.
Сестринский уход является неотъемлемым атрибутом успешного выздоровления больных острым панкреатитом.
 Во время обострения хронического панкреатита пациент должен строго и обязательно соблюдать постельный режим. По мере выздоровления и стабилизации состояния потребуется ограничение физической нагрузки на протяжении от 1 до 4 дней необходимо полностью исключить прием любой пищи. Первые 2 – 3 дня пациенту дают только прокипяченную воду или минеральную, только подогретую до комнатной температуры (количество ее в день – от 4 до 5 стаканов), лучше всего пить отвар плодов шиповника (его принимают по 1-2 стакана на протяжении дня).
Во время обострения хронического панкреатита пациент должен строго и обязательно соблюдать постельный режим. По мере выздоровления и стабилизации состояния потребуется ограничение физической нагрузки на протяжении от 1 до 4 дней необходимо полностью исключить прием любой пищи. Первые 2 – 3 дня пациенту дают только прокипяченную воду или минеральную, только подогретую до комнатной температуры (количество ее в день – от 4 до 5 стаканов), лучше всего пить отвар плодов шиповника (его принимают по 1-2 стакана на протяжении дня).
В процессе сестринского ухода при хроническом панкреатите на верхнюю половину грудной клетки и правую подреберную область медсестре необходимо положить холод (за счет этого уменьшится секреция ферментов железы). Если пациента знобит, то его укутывают одеялом и к ногам укладывают горячую, обернутую в ткань грелку.
В сестринский процесс входит постоянное проведение контроля за полноценным и, самое главное, своевременным выполнением врачебных предписаний и приемом медикаментов (это антипротеолитические, обезболивающие, спазмолитические и холинолитические средства). Пациента стоит оградить от психологических переживаний и нагрузок, полностью исключается волнение и раздражающие факторы.
Пациенту с хроническим панкреатитом необходим полноценный и здоровый сон, продолжительность которого должна быть не менее 8 часов на протяжении суток. Постоянно мониторится пульс и частота, измеряется артериальное давление, желательно на обеих руках, температура тела в подмышечной впадине, переносимость принятой человеком пищи, значение имеет частота физиологических отправлений (стул) и его консистенция.
При хроническом панкреатите, в обязательном порядке, соблюдается диета, она является важной составляющей лечебного процесса. После периода голодания пациенту назначается диета под №5, которая содержит сниженное количество белка, уменьшается содержание в пище жиров и обязательно углеводов, которые в основном и расщепляет железа. Медсестре необходимо следить за ограничением приема пищи, содержащей грубую (растительную) клетчатку, противопоказана пища, в которой присутствуют эфирные масла и любые специи, ограничиваются крепкие бульоны и особенно жареная на масле или жире пища. При хроническом панкреатите рекомендовано потребление теплой пищи, которая готовилась на пару, можно запеченные продукты и обязательно протертые. Потребуется полностью исключить горячие и блюда из холодильника или без подогрева.
Проблемы пациента при хроническом панкреатите и сестринский процесс
 Потенциальную угрозу для состояния здоровья несет в себе дефицит информации о заболевании. В сестринском процессе немаловажна беседа, в ходе которой пациент узнает о своем заболевании, профилактике обострения, потребуется дополнительная литература, которой обеспечивается человек. Нередко возникают трудности с приятием условий диеты, виной всему сложившиеся устои и привычки, нередко выработанные годами. Помогут беседы, направленные на разъяснение важности диеты и соблюдения режима питания, ее важности при хроническом панкреатите. Медсестре необходимо постоянно поощрять пациента за соблюдение диеты и производить контроль передач со стороны родственников.
Потенциальную угрозу для состояния здоровья несет в себе дефицит информации о заболевании. В сестринском процессе немаловажна беседа, в ходе которой пациент узнает о своем заболевании, профилактике обострения, потребуется дополнительная литература, которой обеспечивается человек. Нередко возникают трудности с приятием условий диеты, виной всему сложившиеся устои и привычки, нередко выработанные годами. Помогут беседы, направленные на разъяснение важности диеты и соблюдения режима питания, ее важности при хроническом панкреатите. Медсестре необходимо постоянно поощрять пациента за соблюдение диеты и производить контроль передач со стороны родственников.
При хроническом панкреатите нужно отказаться от жидкой пищи из-за угрозы аспирации рвотных масс в дыхательные пути. Пища обязательно мягкая и полужидкая, небольшими порциями и в удобное для пациента время. В связи с риском аспирации рвотными массами пациент обеспечивается средствами экстренной связи с медицинской сестрой. Возле него должны быть емкости для них, кувшин с чистой водой и салфетки. В случае рвоты должна быть оказана своевременная помощь. По назначению врача в сестринском уходе должен быть обеспечен прием пациентом противорвотных средств.
Источник