Асцит характерен для панкреатита
Согласно Указу №56742, каждый диабетик может получить уникальное средство по специальной цене!
Доктор медицинских наук, глава Института Диабетологии Татьяна Яковлева

Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до 6 июля
могут получить средство — БЕСПЛАТНО!
Поджелудочная железа является одним из самых важных органов в организме человека, отвечающим за расщепление пищеварительных ферментов.
При ее воспалении (панкреатите) процесс такого расщепления нарушается, что приводит к выбросу ферментов в желудок и кишечный тракт.
Они становятся очень активными и провоцируют повреждение сосудов железы и кишечника, проникают в кровь, разрушают ткани органов. В результате в брюшине больных может скапливаться жидкость, которая иногда имеет большой объем. Такая патология называется острый панкреатогенный асцит.
Надо отметить, что тяжелая форма заболевания встречается довольно редко и требует немедленной госпитализации. По сути, это внутренний свищ разных размеров, лечение которого проходит сложно, а диагностика порой затруднена.
Если он небольшой, жидкость накапливается медленно, и люди чувствуют дискомфорт, недомогание, но не придают этому особого значения. И обращаются за экстренной помощью только тогда, когда появляется невыносимая боль, живот становится очень большим, и ситуация превращается в критическую. Лучше не допускать этого и тщательно следить за тем, не появились ли признаки заболевания.
Симптомы асцита при панкреатите выражаются в таких явлениях, как:
- Вздутие живота;
- Одышка;
- Снижение веса;
- Побледнение кожных покровов;
- Нарушение свертываемости крови;
- Диабет;
- Боль в животе.
Больным показана операция, но если они не могут перенести хирургическое вмешательство, врачами определяется способ консервативной терапии. Оно подразумевает назначение препаратов, подавляющих секреторную активность поджелудочной железы и восстанавливающих водно-солевой баланс, и парентеральный или энтеральный метод ввода питательных веществ. Если появляется острая дыхательная недостаточность, проводят эндоскопию.
Что собой представляет асцит при хроническом панкреатите
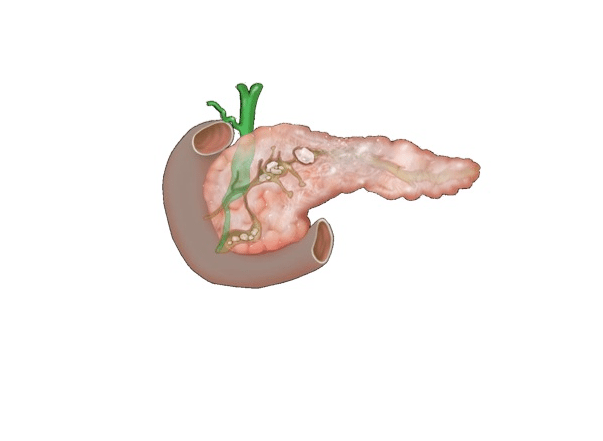
В целом, при асците экссудат через протоки попадает в забрюшинную полость и скапливается в ней в небольших количествах. В этом случае он обычно достаточно быстро рассасывается после того, как проходит воспаление поджелудочной железы, и представляет большой опасности.
 При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
Жидкость постоянно собирается, однако процесс часто заканчивается образованием флегмоны либо псевдокисты.
Гипертониум снизит давление до возрастной нормы без химии и побочных эффектов! Подробнее
Если у людей, страдающих панкреатогенным асцитом, в крови наблюдается повышенный уровень амилазы, разрывы протоков случаются редко и могут обнаруживаться только при хирургическом вмешательстве.
Что касается вялотекущего панкреатита, то при нем концентрация амилазы значительно снижается, жидкость накапливается и удаляется путем повторения пунктирования брюшной полости.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Прогноз после него в большинстве случаев бывает хорошим, и в дальнейшем асцит не появляется.
Диагностика асцита
Присутствие у пациентов панкреатогенного асцита определяется по ряду исследований. К ним относятся:
Vizox — натуральное средство на основе нативных экстрактов растений. Подробнее
- Сбор анамнеза, основывающийся на жалобах больного и наличия у него каких-то болезней;
- Рентген и УЗИ поджелудочной железы;
- Осмотр пациента.
Обследования помогают выяснить объем скопившейся жидкости и установить причину сложившейся ситуации. Также при них при местном обезболивании проводится лапароцентез.
Специальным инструментом прокалывают брюшную стенку больного и забирают часть жидкости. Ее отправляют в лабораторию, где определяется процент лейкоцитов, нейтрофилов, уровень белка, глюкозы, определенных ферментов. Кроме того, жидкость подвергается исследованию на наличие микроорганизмов, опухолевых клеток, туберкулезной палочки.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Лапароцентез проводится быстро и значительно облегчает состояние людей, страдающих асцитом.
Основные причины того, почему возникает асцит поджелудочной железы
Самыми частыми причинами возникновения асцита поджелудочной железы являются:
- Наличие кисты поджелудочной железы;
- Блокировка лимфатических узлов, расположенных в забрюшинной полости;
- Гипертензия грудных лимфатических протоков;
- Белковая недостаточность.
 Надо сказать, что полный патогенез асцита до конца пока не выяснен. Что касается клиники течения заболевания, ее можно разделить на два типа. В первом варианте стразу ощущается сильная боль, жидкость быстро поступает в брюшную полость и накапливается в ней. Развивается панкреонекроз, поражающий часть протоков поджелудочной железы, формируется псеводикиста, выходящая в забрюшинное пространство.
Надо сказать, что полный патогенез асцита до конца пока не выяснен. Что касается клиники течения заболевания, ее можно разделить на два типа. В первом варианте стразу ощущается сильная боль, жидкость быстро поступает в брюшную полость и накапливается в ней. Развивается панкреонекроз, поражающий часть протоков поджелудочной железы, формируется псеводикиста, выходящая в забрюшинное пространство.
При втором типе клиника выражена не так явно. Жидкость собирается постепенно и образуется на фоне деструктивных процессов, протекающих на небольшом участке кисты. Заболевание выявляется при рентгенологическом обследовании и после проведения лапароцентеза.
Объем экссудата, выходящего в брюшную полость при асците, может достигать десяти литров. Лапароцентез в данном случае помогает удалить жидкость, но стойкого эффекта не имеет. Через короткое время она вновь накапливается, а каждое последующее проведение лапароцентеза приводит к существенной потере белка. Поэтому врачи отдают преимущество хирургическому вмешательству, которое происходит после двух недель терапии фармакологическими средствами. Лечение асцита подразумевает соблюдение насыщенной белками диеты с низким содержанием соли.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Медики назначают мочегонные препараты, антибиотики, средства, снижающие давление в воротной вене (если оно повышено).
Осложнения асцита и его профилактика
Осложнения асцита бывают различными. Он может стать причиной развития перитонита, дыхательной недостаточности, нарушения работы внутренних органов и прочих патологий, вызванных увеличением объема жидкости в брюшине и сдавливанием диафрагмы, печени, желудка. При частом проведении лапароцентезе нередко появляются спайки, мешающие полноценно функционировать кровеносной системе.
Все это является причиной несвоевременного или неверно проводимого лечения. Асцит нуждается в срочных медицинских мерах, иначе он будет прогрессировать и приведет к нежелательным последствиям. Поэтому при первых подозрениях на возникновение болезни следует немедленно обращаться за помощью к специалистам.
Для исключения заболевания важно регулярно проходить профилактическое обследование и своевременно приступать к лечению воспаления поджелудочной железы. Из рациона питания необходимо исключить жареную, соленую, жирную пищу, ограничить потребление кофе, газированных сладких напитков, крепкого чая. Следует полностью отказаться от вредных привычек, как можно больше времени проводить на свежем воздухе и постараться не нервничать по любому поводу. При панкреатите и асците противопоказаны чрезмерные физические нагрузки, поэтому тем, кто занимается спортом, придется довольствоваться легкой зарядкой.
Что такое асцит рассказано в видео в этой статье.
Тема:
Победила сахарный диабет
От кого:
Галина С.
(galinaserova64@ya.ru)
Кому:
Администрации
aboutdiabetes.ru

В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
А вот и моя история
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо… Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним…
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Предыдущая
ОсложненияАбсцесс поджелудочной железы: симптомы и лечение осложнения при панкреатите
Следующая
ОсложненияПанкреатогенный шок: что это такое, симптомы и лечение
Автор статьи
Специализированный врач-эндокринолог
Источник
Увеличение живота, особенно то, что выглядит как беременный живот, может быть признаком очень серьезного заболевания. Асцит встречается, среди других при заболеваниях печени, поджелудочной железы и сердца это также является симптомом рака. Узнайте, что вызывает асцит и какие сигналы должны вызывать тревогу.
Асцит, является симптомом, а не болезнью. Асцит является результатом многих патологий брюшной полости, а также патологий других отдаленных органов.
Увеличение объема живота вызвано скоплением жидкости в брюшной полости. Асцит напоминает беременный живот, встречается как у женщин, так и у мужчин. Обычно асцит является признаком очень серьезного, запущенного заболевания.
Брюшина, то есть тонкая сероза, выстилающая стенки брюшной полости и таза и покрывающая органы, производит жидкость, которая окружает органы, увлажняет стенки и уменьшает трение.
Правильно, перитонеальной серозной жидкости мало, всего около 20 мл. Увеличение количества жидкости > 150 мл — это патология, ненормальная ситуация. В зависимости от количества жидкости и «размера живота» асцит определяется как легкий, умеренный или распространенный.
Асцит: причины
Патологическое накопление жидкости в брюшной полости может быть результатом:
- от слишком высокого давления в венах, откачивающих кровь из органов брюшной полости (портальное давление);
- слишком мало белков в крови;
- от перепроизводства жидкости раковыми клетками;
- от нарушения оттока жидкости через лимфатические сосуды.
Наиболее распространенной причиной асцита является печень и желчные протоки. Вода поддерживается в кровотоке благодаря онкотическому давлению, правильный уровень которого гарантирован альбумином, вырабатываемым печенью. Когда печень больна и не может вырабатывать достаточное количество альбумина, вода начинает проникать в окружающие ткани, создавая отеки в ногах, туловище, позвоночнике, а также в брюшную полость, создавая асцит.
Заболевания печени, связанные с асцитом, включают:
- цирроз печени;
- вирусный гепатит (В и С);
- острая печеночная недостаточность;
- острая передозировка лекарств или токсинов (например, грибов);
- метастазы опухоли с участием паренхимы печени.
Сердечно-сосудистые заболевания, особенно хроническая сердечная недостаточность, являются еще одной важной причиной асцита. Недостаточность вызывает застой крови в венах, что приводит к отеку конечностей и выпотам в полости тела, включая брюшную полость.
Также острые и хронические заболевания поджелудочной железы приводят к асциту. При остром панкреатите проникновение жидкости в брюшную полость является ответом на инфекцию. Хронический панкреатит, с другой стороны, представляет собой процесс, который длится годами, что связано с уменьшением поступления белка в организм и приводит к снижению онкотического давления крови и к утечке жидкости в полости тела.
Асцит также является симптомом рака. Это может произойти в результате распространения заболевания или в результате лечения рака. Асцит чаще всего возникает в результате метастазов молочной железы, легких, колоректального отдела, желудка, поджелудочной железы, яичников, матки (рак эндометрия) и в качестве симптома первичного рака брюшины.
Асцит: симптомы
Основным симптомом асцита является увеличение окружности живота, что сопровождается дискомфортом в виде боли и тошноты.
Если асцит является симптомом заболевания печени, в дополнение к «раздутому» желудку может возникнуть желтуха, зуд и гинекомастия. Часто при асците наблюдаются отеки нижних конечностей и признаки нарушения свертываемости.
Асцит при сердечной недостаточности обычно сопровождается одышкой, отечностью нижних конечностей, ограниченной переносимостью физических нагрузок и необходимостью мочиться ночью.
Пациенты с запущенным асцитом имеют большой живот и худые конечности.
Асцит: диагностика
Асцит является видимым симптомом, и обычно у доктора нет проблем с его диагностикой. Причина асцита требует уточнения.
Когда пациент с асцитом сообщает о медицинском осмотре, врач осматривает брюшную полость вручную и находит так называемые брызг, и постукивая по животу, он может обнаружить подавление жидкости.
Асцит подтверждается в визуальных тестах, таких как ультразвуковое исследование или компьютерная томография брюшной полости и таза. Визуальные тесты также выполняются, чтобы найти причину асцита и оценить тяжесть заболевания. В дополнение к тестам визуализации, тесты на брюшной жидкости, глюкозе, альбумине и белке также выполнены.
Асцит: лечение
Поскольку асцит является лишь симптомом, это лечение включает лечение основного заболевания, которое является причиной увеличения объема живота.
Следовательно, лечение зависит от основного заболевания. Заболевания печени, поджелудочной железы и рак лечат по-разному.
Симптоматическое лечение включает использование диуретиков. В тяжелых случаях пункция брюшной полости выполняется с удалением части брюшной жидкости (терапевтическая пункция брюшины).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Панкреатогенный асцит (ПА) является редким осложнением хронического панкреатита, обусловленным наличием дефекта протоковой системы поджелудочной железы, сообщающегося со свободной брюшной полостью, т.е. внутренним панкреатическим свищом [7].
ПА может возникнуть вследствие не только хронического панкреатита, но и травмы поджелудочной железы, стриктуры панкреатического протока, вирсунголитиаза. По данным ресурса PubMed, за последние 10 лет опубликованы единичные работы, посвященные диагностике и лечению больных с ПА [3, 15, 16, 20]. В 2003 г. J. Gomez-Cerezo и соавт. [14] проанализировали данные литературы с 1975 по 2000 г. За указанный период опубликовано 139 наблюдений. В связи с отсутствием рандомизированных исследований единая тактика лечения этой категории больных отсутствует. В абдоминальном отделении Института хирургии им. А.В. Вишневского в 2000-2013 гг. оперированы 670 больных хроническим панкреатитом, из них у 17 (2,3%) заболевание было осложнено ПА. Приводим клиническое наблюдение.
Больной О., 40 лет, поступил в Институт хирургии им. А.В. Вишневского 26.02.14 с жалобами на боли в верхнем отделе живота опоясывающего характера, тошноту, увеличение объема живота, одышку.
Из анамнеза известно, что пациент в течение 4 лет страдает хроническим калькулезным панкреатитом, неоднократно был госпитализирован в хирургические стационары по месту жительства. В декабре 2013 г. появилась одышка, отметил увеличение живота в размерах. В январе 2014 г. с указанными жалобами был госпитализирован в стационар по месту жительства, где выполнен лапароцентез, при котором эвакуировано 12 л жидкости. Цитологическое исследование жидкости не производили, уровень амилазы не определяли. Онкомаркеры в пределах нормы. Причина асцита не установлена. Выписан из стационара с диагнозом: хронический калькулезный панкреатит, постнекротические кисты поджелудочной железы. Асцит неясного генеза.
При поступлении в Институт состояние больного средней тяжести. Кахектичен, индекс массы тела 16,79 кг/м2. Потеря в массе тела за последние полгода составила 32%. Кожный покров обычной окраски, тургор кожи снижен. Подкожная жировая клетчатка практически отсутствует. В легких везикулярное дыхание, проводится симметрично. Тоны сердца звучные, шумов нет. Пульс 72 удара в 1 мин. АД 110/70 мм рт.ст. Живот значительно увеличен в объеме за счет свободной жидкости; венозный рисунок подкожных вен передней брюшной стенки усилен. При пальпации живот мягкий, незначительно болезненный в левом подреберье. Печень не пальпируется, перкуторно размеры ее соответствуют норме. Пальпация живота малоинформативна из-за большого количества жидкости, опухолевидных образований и воспалительных инфильтратов в брюшной полости не определяется. Область почек не изменена, поколачивание по поясничной области безболезненно. Нервно-психический статус соответствует таковому у человека, злоупотребляющего приемом алкогольных напитков. При ректальном исследовании на высоте пальца патологических образований не определяется, геморроидальные узлы не увеличены. Данные лабораторных методов исследования свидетельствуют об анемии средней степени тяжести смешанного генеза, белковой недостаточности. При эзофагогастродуоденоскопии слизистая оболочка осмотренных органов не изменена, расширения вен подслизистого слоя нет. Ультразвуковое исследование: хронический калькулезный панкреатит, псевдокиста головки поджелудочной железы, панкреатическая гипертензия, свободная жидкость в брюшной полости в большом количестве. При диагностической тонкоигольной пункции получена жидкость с содержанием амилазы 6007 Е/л и белка 3,8 г/л, атипичных клеток не выявлено. Компьютерная томография: в паренхиме поджелудочной железы множественные кальцинаты; панкреатический проток расширен до 5 мм, в его просвете крупные конкременты (до 5-6 мм); в головке поджелудочной железы постнекротическая киста диаметром 34 мм, в теле поджелудочной железы киста диаметром 23 мм, из которой, вероятнее всего, исходит свищевой ход (см. рисунок). Рисунок 1. КТ брюшной полости, артериальная фаза, сагиттальный срез. Дефект главного панкреатического протока (стрелка). Заключение: хронический калькулезный панкреатит, постнекротическая киста головки поджелудочной железы, панкреатическая гипертензия. Асцит.
Рисунок 1. КТ брюшной полости, артериальная фаза, сагиттальный срез. Дефект главного панкреатического протока (стрелка). Заключение: хронический калькулезный панкреатит, постнекротическая киста головки поджелудочной железы, панкреатическая гипертензия. Асцит.
На основании данных обследования установлен диагноз: хронический калькулезный панкреатит, панкреатическая гипертензия; внутренний панкреатический свищ, ПА. Алиментарная дистрофия.
В предоперационном периоде больному проводили интенсивное парентеральное и энтеральное питание высококалорийными смесями на протяжении 14 дней. В связи с нарастанием одышки за счет увеличения асцита потребовалось дважды выполнять лапароцентез с эвакуацией по 2,5 и 3 л жидкости. Масса тела больного возросла на 5 кг.
11.03 больной оперирован. Произведена поперечная лапаротомия. В брюшной полости прозрачная опалесцирующая жидкость, которая аспирирована в объеме 5 л. Париетальная и висцеральная брюшина гиперемирована, фибринозных наложений нет. Большой сальник в проекции средней трети желудка и поперечная ободочная кишка образуют рыхлый инфильтрат, фиксированный к передней брюшной стенке. При отделении инфильтрата от париетальной брюшины из его ткани начал выделяться панкреатический сок, что позволило обнаружить свищевой канал, уходящий в сторону тела поджелудочной железы. Вскрыта сальниковая сумка. Головка поджелудочной железы увеличена до 6-7 см, вовлечена в плотный воспалительный инфильтрат, не позволяющий идентифицировать ткани. Вскрыта кистозная полость в области тела поджелудочной железы, из которой исходил ранее обнаруженный свищевой ход. Размер вскрытой кисты 3×4 см, со стороны хвоста поджелудочной железы в нее открывается панкреатический проток. Зонд проведен в проток на расстояние 5 см — стриктур и конкрементов нет. Начата мобилизация предполагаемой передней поверхности железы в проксимальном направлении, при этом вскрылась полость и обозначился просвет постнекротической кисты. Отверстие в стенке кисты расширено, что позволило ревизовать ее полость. Размер кисты 4×5 см. Дальнейшая мобилизация головки поджелудочной железы и ее резекция признаны неоправданными из-за опасности повреждения сосудов и сложности формирования панкреатодигестивного анастомоза. Решено ограничиться паллиативным вмешательством. Стенки ранее вскрытых постнекротических кист иссечены и объединены в единую полость, дном которой являлся панкреатический проток. Наложен цистоеюноанастомоз на отключенной по Ру петле тощей кишки. Послеоперационный период протекал без осложнений. По дренажной трубке, подведенной к анастомозу, выделялась прозрачная жидкость в объеме 500 мл в сутки, не содержавшая амилазу. Ситуация была расценена как выделение транссудата, обусловленного асептическим воспалением. На 5-е сутки после операции количество отделяемого по дренажу сократилось до 100 мл, дренаж был удален. В удовлетворительном состоянии больной выписан на 8-е сутки после операции.
Первое сообщение о внутренних панкреатических свищах у 2 больных хроническим панкреатитом, осложненным ПА, опубликовано в 1953 г. [25]. Панкреатогенным считается асцит, возникший вследствие неопухолевого заболевания поджелудочной железы и характеризующийся содержанием амилазы более 1000 Е/л, а также уровнем белка не менее 3 г/л [5, 7]. В 43-80% наблюдений развитие ПА связано с поступлением панкреатического сока через дефект постнекротической кисты, в 10% наблюдений — через дефект панкреатического протока. У 10% больных причина асцита остается неуточненной [11, 18, 21].
ПА является редким осложнением хронического панкреатита. Частота его у больных с хроническим панкреатитом составляет 3,5-14% [4, 6, 17]. P. Broe и J. Cameron [5] описали 185 больных с панкреатогенным асцитом, причинами которого были хронический панкреатит (77,6%), травматическое повреждение поджелудочной железы (8,4%), стеноз выходного отдела главного панкреатического протока и вирсунголитиаз (4%); в 10% наблюдений причина не установлена.
ПА чаще встречается у мужчин в возрасте 20-50 лет [6]. Клинические проявления заключаются в снижении массы тела при значительном увеличении размера живота, болях в животе различной интенсивности [9]. Отсутствие перитонеальных симптомов при наличии в брюшной полости панкреатогенной жидкости некоторые авторы связывают с инактивацией панкреатических ферментов при поступлении их в свободную брюшную полость [7, 10, 23]. За счет экскреторной недостаточности наблюдаются мальабсорбция, нарушение усвоения белка, витаминов, микроэлементов, что ведет к истощению, нарушению гомеостаза.
Диагностический поиск должен проходить в трех направлениях: оценка общего состояния пациента и нутритивного статуса; уточнение природы асцита; визуализация панкреатического протока для уточнения возможной локализации его дефекта [1, 5, 6].
Для уточнения природы асцита проводится пункция брюшной полости с анализом полученной жидкости для определения уровня амилазы и белка.
Уточнение возможной локализации дефекта панкреатического протока или постнекротической кисты является важной диагностической составляющей и играет роль в планировании объема оперативного вмешательства. Ранее с этой целью проводили интраоперационную панкреатикографию. С развитием эндоскопических методов диагностики стали чаще применять эндоскопическую ретроградную панкреатикографию.
Недостатком эндоскопической ретроградной панкреатикографии является инвазивный характер этого исследования, которое сопряжено с возможным развитием кровотечения из большого сосочка двенадцатиперстной кишки, а также острого панкреатита. С развитием современных методов диагностики, таких как компьютерная томография (КТ), магнитно-резонансная томография, магнитно-резонансная панкреатикохолангиография (МРПХГ), актуальность эндоскопических методов утрачена. По данным КТ может быть получена исчерпывающая информация о состоянии паренхимы поджелудочной железы, парапанкреатических скоплениях, размерах и ходе панкреатического протока, наличии конкрементов, стриктур и постнекротических кист. Выявление причины и уточнение локализации дефекта с помощью этого метода возможны у половины больных. Точность КТ и МРПХГ составляет 50 и 67% соответственно, при их сочетании вероятность визуализации внутреннего панкреатического свища достигает 94% [12]. Таким образом, в клинической практике рекомендуется использование обоих этих методов.
Лечение пациентов с панкреатическим свищом и ПА является сложной задачей. Наличие у больных алиментарной недостаточности вплоть до кахексии, анемии, белковой недостаточности, нарушений свертывающей системы, а также сахарного диабета и прочих метаболических нарушений требует интенсивной предоперационной подготовки.
Больные, не способные перенести радикальное хирургическое вмешательство, подлежат консервативному лечению. Терапия заключается в подавлении секреторной активности поджелудочной железы аналогами соматостатина, энтеральном и парентеральном питании, коррекции водно-электролитного дисбаланса, контроле массы тела. При возникновении признаков дыхательной недостаточности необходим лапароцентез [13, 19]. Целесообразна попытка выполнения эндоскопического лечения — эндоскопической ретроградной панкреатикографии со стентированием панкреатического протока [8, 15].
Радикальное хирургическое лечение заключается в устранении панкреатической гипертензии за счет формирования панкреатоеюно- или цистоеюноанастомоза [2, 22, 24].
Источник

